※無断転載・無断使用を固く禁じます。
当院は構造医学の提唱者である吉田勧持先生が、東京大学整形外科教授 津山直一先生、名古屋大学医学部解剖学教授 酒井恒先生、ならびに生理学者 高木健太郎先生の薫陶を受け、日本構造医学研究所・付属臨床施設として開設し、地域や全国の患者さんに構造医学に基づく治療を行って参りました。
当院の特長である構造医学は、可能な限り患者さんへの侵襲をなくし、ヒト本来のもつ生理的な回復力を正しく導く方法で治療を行います。
人の一日24時間のうち、医療機関を受診する時間はわずかですので、院内でできることは限られて参りますから、生活習慣としての「生理歩行(正しいフォームで必要な時間歩く習慣)」や、「生理冷却」の重要性をお伝えしてきました。
また、腸内は多種多様な細菌によってバランスが保たれ、それが体全体の免疫や、その他働きを司っているという考えから酪酸菌製剤の処方などを全国に先駆けて行って参りました。
そうした考え方は徐々に日本中に広がっており、いまや全国に1100名を超える学会員を持ち、延べ2万人以上の医療者が学ぶ構造医学の歴史的発祥の地として、陰ながら皆様の力になれるようサポートを行っております。
脊柱・脊髄疾患では多くの場合、適応症を選びながら手術されます。
しかし手術後のリハビリテーションにおいて、癒着や神経障害が残り、生活の質に必ずしも満足できていない事例に、構医関節機能クリニックでは長年直面してきました。
術後リハビリで活用してきた方法を整理し、一定の範囲では、必ずしも手術によらず回復を図ったり、満足な成果を納められるのではとの趣旨から研鑽を重ね、かなりの領域において手術に至らなくても同等以上の生活の質が得られています。
当院で行う非観血処置は、学会等においても発表し安全性を確立してきました。
脊髄腫瘍を除けば、多くの適応があります。
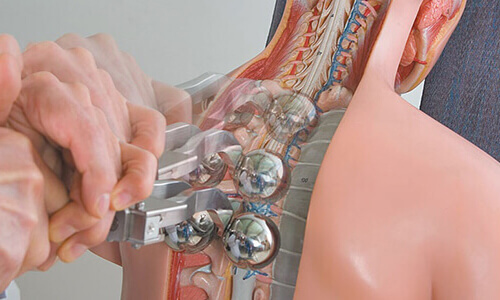
特殊治具により安全に前縦じん帯の弾性を活かした処方により対応します。
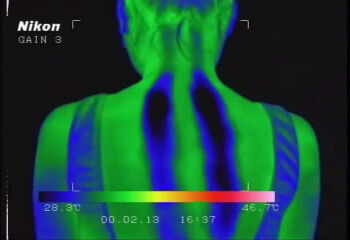
リダクターによる処置後をサーモグラフィで計測したところ、一旦 上昇し始めた体温が、再度降下に転じることから、排熱機序を回復させることが示されました。また、リダクターでの処置を継続的にすることで、排熱機序が弱まった方の機能回復訓練になります。


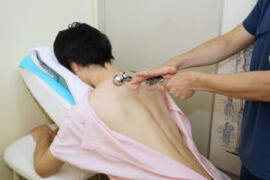
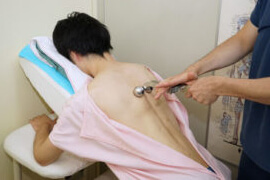
非観血外科処置を別名、体表外科とも呼びます。これは、解剖学的に体表解剖あるいは表面解剖という、体表から指定器官や指定臓器の位置を固定しそこへ正確に対応するために形成された学問であり、これを応用することで体表からターゲットとなる部位に正確にアプローチする処方が生まれてきた歴史があります。
当院ではこのような流れに沿って処置する仕組みを活用しており、以下にはその例として、手の外科領域や足の外科領域の処方例を示しております。


弾発指(バネ指)や腱鞘炎の処置に対応


モートン神経腫や指先のしびれる方に対応
↳ おもに足指の中指(第3趾)と薬指(第4趾)の間にしびれ、疼痛や知覚異常などがおきる疾患
ここに示した転子による処置例はごく一部であり、多様な疾病に対応が可能です。


踵骨棘 (かかとの骨に余分なとがった骨が増殖したもの) による歩行痛や、足底筋膜症候群 (難病指定) への対応。
現代社会は色々な面で気をつかう場面や孤独ゆえの問題、追い打ちをかけるようにデジタル化など、頭(脳)を労作することが非常に多くなっています。脳は使えば使うほど老廃物が多く産生され、その老廃物が何らかの事情で脳へ蓄積していくと、認知症やパーキンソン病など、様々な疾患に発展すると考えられています。そこで脳の老廃物を洗い流す清掃が必要となり、清掃には脳脊髄液の循環が大きな役割をもっていると考えられます。
生物物理学では脳脊髄液の還流は脈絡叢機能に加えて、横になっている時は脈管波動(動脈波)でなされるとされ、立って活動している時はナリューションポンプ(脊髄終糸張力変化)で起動されていると考えられております。これらの共同効果によって還流が作動していると、最近ではみなされています。
しかし、臥位(水平位)で寝たきりの場合、認知機能の低下が多く診られることから、実質的にはナリューションポンプの作用が優位ではないかとの科学的な示唆がなされております。
また、脳脊髄液減少症や脊柱管狭窄症なども脊柱管が保たれていることが、とても大事なことです。これらの疾患の初期症状は頭痛、頭が重たい、めまい、首の痛みや違和感などのいわゆる不定愁訴であることが非常に多いのです。
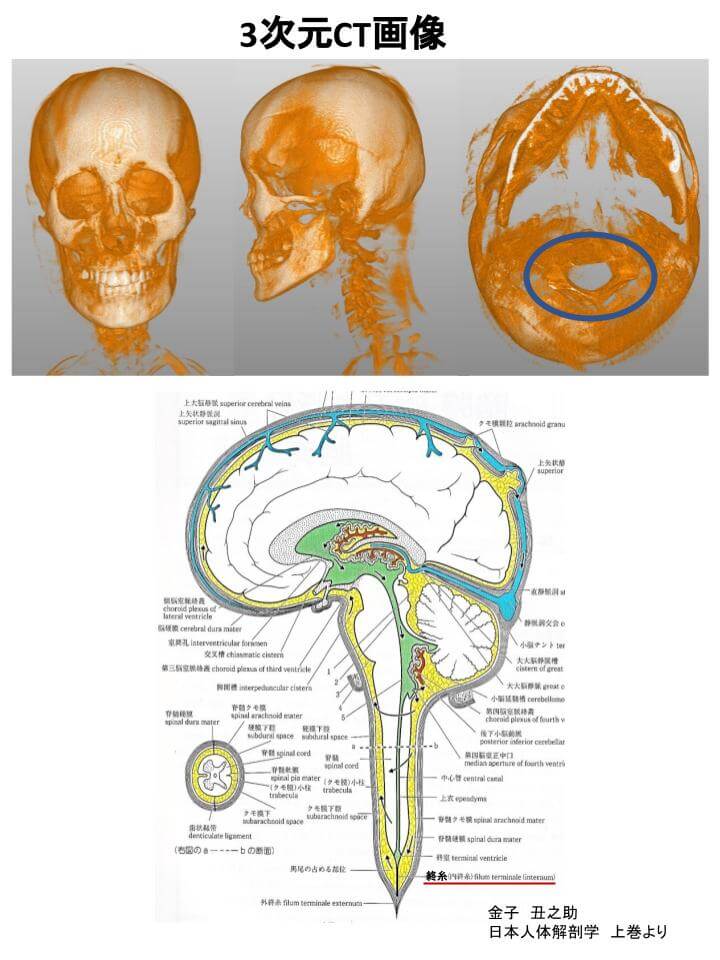
当院では脳脊髄液の流路である脊柱管を立体画像で確認することができますので、その立体画像から流体力学的解析も参考にして診療計画を立て脳脊髄液還流機能保全の確保に役立てております。
(硬部脊柱管の観察は3次元CTで、髄膜でつくられる軟部脊柱管は超音波エコー像にて観察しております)
さらに、当院では数十年に渡り、脳脊髄液の流れや還流状態に着目しミルキングアクションおよび歩行等の実施により、脳脊髄液の還流不全に伴う現象と思われる障害に対応し、長期的に観察して良い経過をみてまいりました。
現代医療は日進月歩と言われております。そのような中にあって、薬物療法以外では、上記のような物療内科的アプローチも一つの選択肢ではないかと考えております。
人の体内にはおよそ3000kmの主要な血管に加え、約10万kmともいわれる毛細血管が存在しており、さらに小さな血管網はおよそ40万kmもあるとされます。
そのため人の体は血管でできているといっても過言では有りません。これらの血管は約60兆個ともいわれる細胞一つ一つに必要な栄養を、からだの隅々にまで送り届けています。
つまり、血液循環(脈管系)は生命活動の根幹を担うものであり、消化・免疫・脳機能・内分泌・循環系・腎機能・筋骨格機能そのものであるといえます。
この全身をめぐる血管が加齢や生活習慣により劣化や老化をして循環障害を起こしてしまうと、各種の臓器や器官も陳腐化し、消化・免疫・脳機能をはじめとする様々な機能が低下していきます。この状態が更に病気や老化を加速させますので、そうならないために、血管の劣化や老化を緩やかにし、再生していくことが心身の健康につながり、病気の予防にも繋がります。
和漢方や東洋医学といった伝統医学では「血の巡り」を大変重視してまいりました。
血行が滞ると老廃物が体に溜まり(瘀血)毒素が増えていきます。和漢方ではこの瘀血を外に出し、血の巡りを良くする為に漢方薬が使われます。体内の毒を排出し体内環境をきれいに保つといった伝統医学の考え方や治療法が、現代医学においても改めて注目されています。
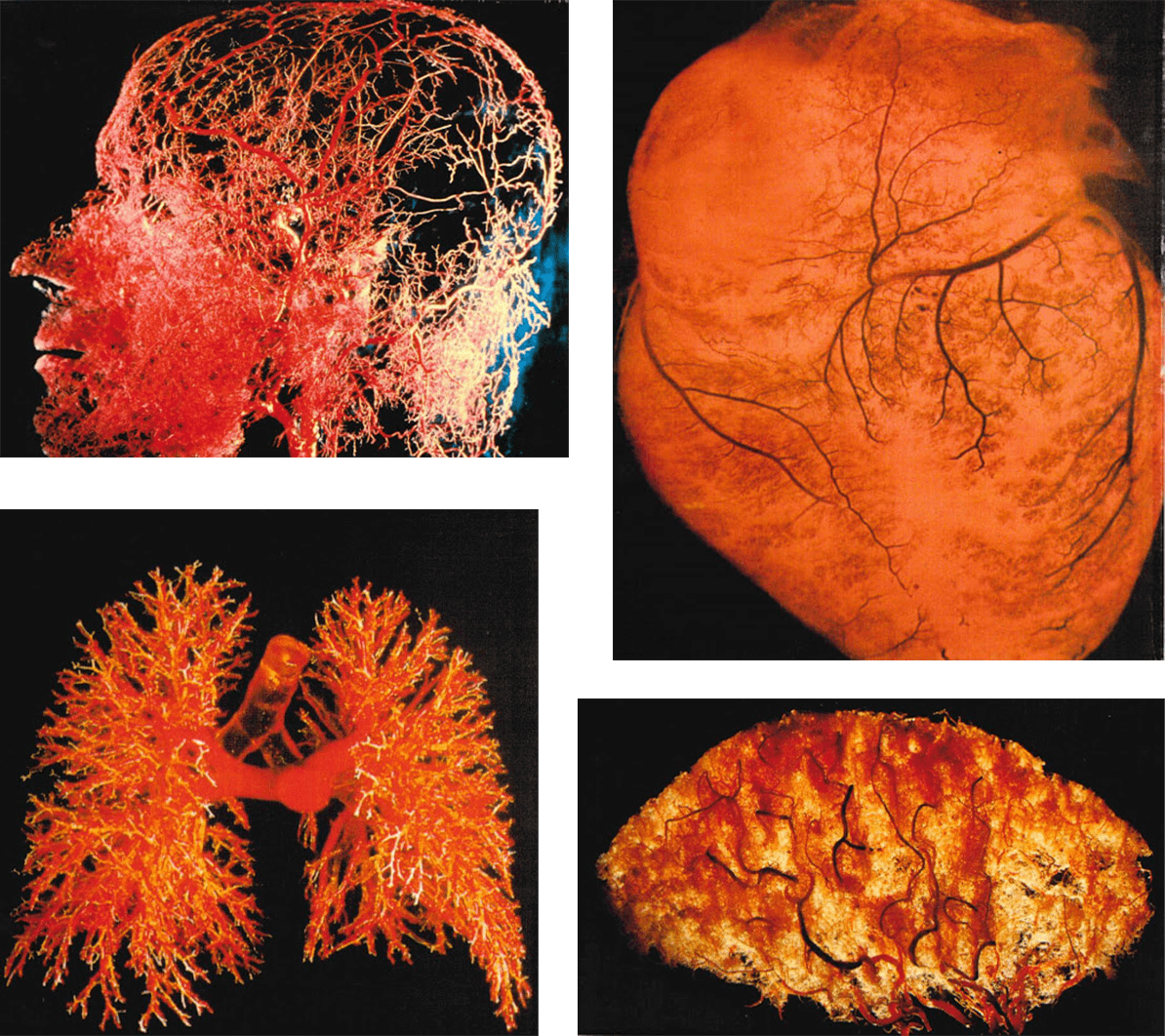
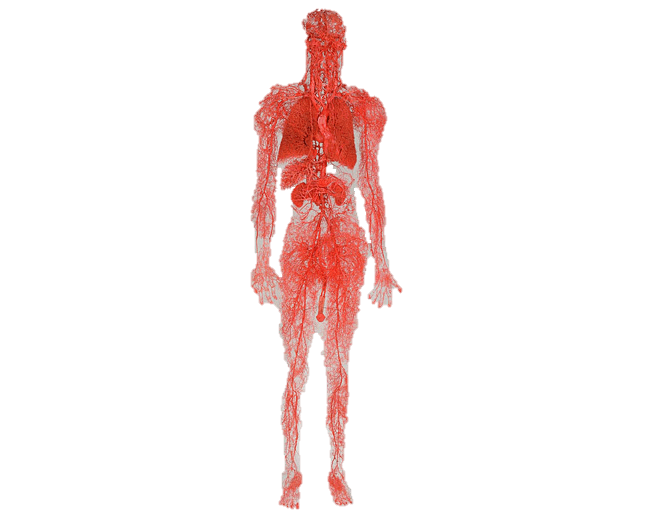
できるだけ元気な状態で年を重ね、各種の病気から体を守り、そして健全な精神をもって生き抜いていく為には毛細血管の強化、再生が必要になります。
この毛細血管は、微弱な振動やリズミカルな動きなど、高負荷ではない動きの中で改めて造られます。
特に、下肢の血管には全身の毛細血管の約7割が存在しており、ふくらはぎは第2の心臓と呼ばれているように、血液循環の大きな要素を担っていますので、下肢の動きは心臓から抹消へ送り出した血液を中枢に戻すとともに、各種臓器に血液を送り、からだを保全する役割をしています。
当院では上記の特性を生かしつつ、ミルキングアクションや各種の運動療法、非観血的(可能な限り血管を傷つけない)外科処置、本草学を基とした和漢方など毛細血管の保全・強化・再生に対する処方を実施しています。
また自己養生法である生理歩行、局所氷冷却法は脈管系そのものを保全し、体のあらゆる機能(精神、免疫、消化、腎、筋骨格、内分泌など)を回復・保持させるものでもあります。

下半身には、ヒトの毛細血管の7割から8割が集まっています。この血液が滞ると、内臓機能や筋骨格機能が大きく低下し、心臓にも腎臓にも大きな負担がかかることがわかっています。
構医関節機能クリニックでおこなうミルキングアクションは、足の裏に当てがったペダルが自動で動くことで、下半身に滞った血液が心臓に戻され全身にくまなく巡り新陳代謝を正常にしていく効果がわかっています。また、動きづらくなった足首を動かすことで膝や股関節・腰といった下半身だけではなく、脳へ巡る血液をも正常に戻し頭の働きや全身の機能失調を緩やかに治していく効果があります。
最近の研究では、このような毛細血管の働きを正常にすることで老化や身体の衰えの防止につながると認められています。
ケガや加齢で普段の生活に困難を感じる患者さん、いきなり長い距離を歩くことが難しかったり、長期にわたる障害で元の動きができなくなった患者さんなどに用いられています。
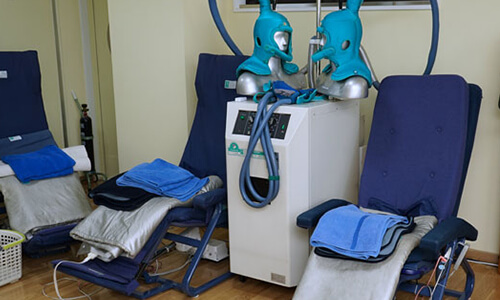
安全で生理的な脳低温療法を実現するために、脳を局所的に冷却するシステムを導入し、20年以上の実績があります。
局所脳冷却法は大阪大学、岡山大学で採用されており、クリニックとしては西日本で唯一当院が導入しています。
保温用シーツで体温を保ちつつ、頭部(脳の深いところ)と頚部を冷却します。
救急救命で行われる全身低体温法と違い、心循環系に悪影響を与えません。
当院の冷却システムは身体だけでなく心のストレスにも効果的です。
冷却時間は30分から1時間程度です。

1970年代後半、名古屋大学医学部整形外科ならびに理学療法部と、名古屋市立大学整形外科は別々の小研究会を行っていました。
そこでは、海外の理学療法の特性に関する研究が進められており、双方の大学医局員ならびに理学療法部職員が学術交流と意見交換しながら、脊椎関節や骨盤形成にかかわる関節等に対して効果的であり、かつ安全とされる療法について研究を進めていました。 そのような中で、欧米におけるモビライゼーション技法が特に優秀であると認められたことで、以後はモビライゼーション技法の導入に全力を注ぐこととなりました。
その頃、その能力をいかんなく発揮するために開発されたという処置台が、スウェーデンならびにアメリカに存在することが判り、その処置台を輸入し両大学にて使用法を模索しました。この研修会では、関節が持つ機能面において脊柱近傍では椎間関節が椎間板ヘルニアなどの神経根症に与える影響と、6大関節と小関節ではメカノレセプターならびに関節包と滑膜機構が特に重要な役割を演じ、機能を阻害していたことが判明しました。
その証明の為、名古屋大学解剖学教室にて当該領域の詳細な解剖学的検討が進められ、のちに、名古屋市立大学生理学教室で、その機能面での解析もなされた結果、欧米におけるモビライゼーション技術を改編し、日本における関節授動術が誕生することとなりました。
また、関節授動術を大きく2つに分け、1つは観血的関節授動術、もう1つは非観血的関節授動術に対分けされました。
椎間関節や滑膜機構などの持つメカノレセプターを温存した状態で安全に術が実施されることを目指す上では、非麻酔下において関節授動術を行使することが大変重要であることが判明しました。
これらの研究がなされた結果、関節の構造及び機能異常を極めて侵襲が少ない形で排除することが出来る技術が確立され、1980年初頭に完成させることが出来ました。
その後この医療技術開発に携わった医員らが、大阪大学・東京医科歯科大学・東北大学等へ配属され、各々の両方の成果を国内外での学会等で発表し認定を受け、遂には健康保険の対象となるところまで成熟させることが出来ました。
当院では、この小研究会の当時のメンバーから直接指導を受け、三十数年にわたり技能研修を重ね、現在までに医師を含む医療者1000人あまりに、この技術を伝授してまいりました。
当構医関節機能クリニックでは、現在も関節授動術の指導施設として技術の伝授に努めながら、実施院として日本全国から多くの皆様方にご来院いただいております。
関節授動術の行使にあたっては
熟練した技能のほか必要に応じて、麻酔及び授動術専用に作られた特殊機能を備えた装置使用が必要となり、この装置については西日本では当院のみが使用しています。
関節授動術とは、関節機能の不調に由来する、うまく動けないといった違和感のある動きを改善するための処置といえます。
関節授動術の形成の意味は、単なる関節可動域の獲得だけではありません。
下肢と体幹の場合、移動に際して体幹重心軸の変化に対応し、どのような支持過程において安定して移動できるか、あるいは上肢機能においては、体幹軸に沿って安定した形で目的行為を達するために、上肢が確実な指定行為をできるかなど、中枢と末梢との制御関係において過不足なく安定した運動肢の支持点の円滑な動きが達成されるよう、配慮された機能軸に沿って正確な支点機能が時間軸に相応する形で対応できるかといった巧妙な動きを可能にすることを目的としており、単純な関節可動域の獲得のために存在するものではありません。
特に、過小運動領域については拡大傾向を取るためには関節授動術のほかに一般運動器リハビリテーションなど、時間はかかるものの他の手法が存在することは事実ですが、過大運動性については、その対側との相対運動において、それ以外の領域の代償運動機能の過負荷をもって、見た目上の運動を形成していることが運動機能学を含む科学的見解によって示されており、この代償運動がもたらす二次傷害の防止のために、極めて精緻・専門的な術式が構成されていることを理解したうえでの処方となり、このためには相当の理論的理解と術式施行のための訓練が要請されます。
科学的表現では、相対する関節において中枢三軸と末梢三軸との間におけるスムーズな力学流路の形成と、その適合性の獲得が重要な要件であり、ただ動かせば良いといった簡単なものでは全くないのです。
この点が、専門医療者・医師の間でもかなり難しい術式として認識されており、最適時に履行できる医療機関は非常に稀とされております。
少し専門的になりますが、どのような時期に授動術を行い、何回程度の受療が必要かは、疾患状態によりさまざまです。早期が良い場合もあれば病状の固定期に施行した方が良好な場合もあります。
回数については、施行後医学的評価を経て判断致します。また、授動術の技術的面からは、長梃子術と短梃子術があり、関節構成面の処理の手法が全く異なるうえに、患者各位の施療受診における体感も全く異なります。
その理由として、反応する感覚器や感受性と脳認識の違いがあり、このような点から非常に難度の医療技術とされます。本邦での施行実績が少ないのは、高度な医療訓練施設が少ないことにも由来しています。そして、このような関節授動術は保険扱いの上では手術の項目とされております。
当院には全国各地から難治性として来院される場合が多くあることも上記のような内容からだと思われます。
ここでは、関節授動術(非観血)の専門的な領域について、少し説明させて頂きます。
一般的な関節授動術の認識は、関節の拘縮や制動障害に対して、関節面を剥離したり、関節の運動方向を規定したりする術式となっていますが、この研究が50年間の間にかなり進歩し、欧米においても改めてその成果が見直されております。
日本で行われていた基本術式の中には局所麻酔や全身麻酔をかけ、患者が痛みを感じない状態で関節を機械的に動かすといったことにより関節の運動性を獲得しようと試みたものでありますが、この手法は実際上は関節面の牽引剥離によって、その構成面の破壊や滑膜の破壊、炎症の誘発といった副作用が出ることがあり、その後の鎮静期間がかなり長く続くことにより、改めて関節が再拘縮することが各種の研究によって報告されて参りました。
最近になり、分子生物学的知見から関節構成体を生成するタンパク質や、構成体そのものをタンパク質が高圧・低温・閉鎖性の確保によって、その変性がほとんど起きないことが科学的に証明され、これを活用して関節授動術を施行できなかとの試みの中から低温・接面圧・適正グライドにより、関節構成体そのものの損傷をほとんど起こさず施行できることがMITやハーバード・メディカルセンターにより実証され、このような処方が日本にも導入されております。
当院ではいち早くこのような成果を取り入れ実施しているところです。
また、麻酔の必要性については、全身麻酔の場合低気圧下による麻酔効果が高いことが確認され、局所麻酔においては局所の圧力が高いほど麻酔効果が高いことが確認されているという実態に鑑み、関節授動術も特殊な装具により当該部位に非圧縮性流体による加圧下でこの術を行使することができるようになりました。
必要な麻酔の範囲は加圧寒冷麻酔・エチルクロライド麻酔・圧搾空気放出によるマイナス17℃からマイナス20℃での冷気噴霧表層麻酔を第一選択肢とし、第二選択肢としては局所伝達麻酔を使用し、第三選択肢として全身麻酔下によって処方を行うことを当院では行っております。
実際上、厳密な統計は取れておりませんが、第二選択肢、第三選択肢を必要とするものは、概ね全体の2%であります。
次に、関節面膠着が極めて強い場合には、5万ヘルツから100万ヘルツの超音波発信装置により、患部関節面境界にマイクロバブルを発生させ、この効果によって関節面膠着の乖離を促進し、安全な形で関節面剥離を実施する手法を当院では実施しております。
また、皮膚や軟組織の萎縮、神経原性や血管原性に基づく関節可動障害については、まず原因となる軟組織修復を促進するための各種薬物学的・理学的手法を行使した後、当該部位が授動術に十分耐え得る範囲まで持ち直してきたことを筋電図その他の理学検査により確認し、そのうえで安全に実施しております。
例として、授動術の目的は単に関節可動域の獲得をするものではなく、日常生活上障害となる運動機能軸の獲得や関節支持性の獲得が重要な課題であり、膝関節や股関節の場合、特に機能軸が正されていなければ歩行や体重支持がうまくできず、急速な脱力や転倒といった問題が発生して二次災害によって生活のクオリティが保たれないということが発生します。
膝関節の場合、片足立ちでゆっくりと膝を曲げていくと概ね膝関節が120度になった時点から急激に脱力し、しゃがみこんでしまうという現象が発生します。
特に40歳を超えるとフレイルの発現と相まってこのような現象が現れるのですが、一般的リハビリテーションや一般的関節授動術において関節可動域の獲得だけを目的とした場合、機能軸が保たれていなければ関節可動域の獲得に伴い、逆に保持安定性を損なうことにより皆さんの経験下にある不意な膝折れや転倒といったリスクが非常に高まります。
このような問題を解決するため、当院ではグラビコーダ等の計測機械を使い、重心安定性や移動時姿勢安定性を注意深くはかりながら非観血授動術を行使しております。
このような成果は術施行後の固定期間の軽減や、生活クオリティの低下を予防することに効果しております。
このほかにも、多種多様の非観血関節授動術が存在しています。
観血的関節授動術との違いは、可動障壁となっている組織を観血的に排除するか、癒着している組織を外科的に剥離するかにより、関節可動性を回復するという目的だけを中心に行うものとは異なり、関節機能軸を形成することが最大の違いと考えております。
特殊な非観血関節授動術の適用について、少々説明させて頂きます。非常に難治性の疼痛を発現する障害として、痛覚変調性疼痛(nociplastic pain)があります。
これは、疼痛の持続時間や疼痛認識において脳への痛みや刺激が刻まれるという現象ですが、この原因は前頭前野内腹核の萎縮とされ、感知場所は二次性体性感覚領となっております。
この疾患に対する対処は難治性疼痛用の薬物療法はほとんど効果致しませんので、現時点で医学的に有効とされるものは認知行動療法ですが、二次性体性感覚領への外部からの受動的運動による求心性反応によってこの難治性傷害の改善が報告され、これもまた非観血的関節授動術の適用として有望な選択肢となっております。
当院では、この障害に対しても多くの実施事例において有効性の確認をしており、これまでのところ有害事象の発現事例はありません。 以下には、非観血関節授動術の専門的名称を羅列し、この説明を終えます。

これらのリハビリ器具は、専門的にはアブダクション・アダクション運動、アンテリア・ポステリア運動と呼び、ヨーロッパでは腰痛ならびに股関節障害のリハビリとして多く取り上げられています。
これらは単に関節可動域の改善を図るだけではなく、日常生活での動作に沿った機能の獲得に有効であることが証明されています。
通常のリハビリの概念を超え、構医関節機能クリニックの目指す「生活への適応」を優先したものです。

ヒトのからだの9割は血管やリンパなどの脈管系でできており、体の細胞を生かす為に必要なネットワークを構成しています。そういった脈管系に糖化が起きると、血管内の細胞に変性を来たし、血管の固まりである臓器や筋肉、骨、脳などに血液循環障害を起こします。また血管新生にも支障を来たし、本来の状態より、病気や老化を促進させ各種 病態の基盤となってしまいます。
組織の柔軟性や弾性不足による疼痛や神経伝達速度障害による痺れ・麻痺などがおこり、一般的に言われる腰痛症や頚椎症などが起こることもあります。
「糖化ケア」として、独自の光センシング技術により、体内に蓄積したAGEs蓄積レベルを、血液を採取することなく測定できる「AGEs測定器」を設置しています。
左手中指の先を測定部に挿入だけで、わずか30~60秒で結果がわかります。